![]() En los últimos tiempos se habla mucho de la importancia de seguir guias clínicas a la hora de realizar nuestras actividades, por un lado para estandarizar los procedimientos y hacerlos de acuerdo con la mejor evidencia científica del momento y por otro lado para tener una salvaguarda legal ante cualquier problema.
En los últimos tiempos se habla mucho de la importancia de seguir guias clínicas a la hora de realizar nuestras actividades, por un lado para estandarizar los procedimientos y hacerlos de acuerdo con la mejor evidencia científica del momento y por otro lado para tener una salvaguarda legal ante cualquier problema.
En nuestro servicio intentamos realizar y actualizar guías clíncas todos los años, buscando los fines antes descritos, como mostramos hace un tiempo, aunque en este caso, la falta de datos con una base científica muy sólida, y el hecho de que las sociedades científicas no se pongan de acuerdo dificulta llegar a conclusiones.
Lo que si parece claro es que los datos obtenidos en los últimos años nos indican que el riesgo de progresión del esófago de Barrett a cáncer es en realidad mucho menor de lo que se pensaba previamente, y que las endoscopias de vigilancia a las que se someten las personas que lo presentan puede dilatarse más en el tiempo que lo que sucedía hasta ahora. De hecho, es probable que el hecho de retrasar las revisiones consiga aumentar el número de cánceres prevenidos, ya que el porcentaje de personas que acuden a revisión es muy bajo, entre otras razones por el gran número de pruebas que se tienen que realizar.
Por otro lado, me parece importante indicar, el peso que va cogiendo las nuevas técnica endoscopicas en el diagnóstico y tratamiento del esófago de Barrett, lo que puede también modificar la implantación de guías de práctica clínica de otras zonas.
Os dejo nuestras recomendaciones y un enlace al texto completo de la guía.
Nota para pacientes: Esta guía está realizada en un sevicio específico y es eso mismo una guía pero sus médicos pueden seguir otros criterios en su seguimiento, por lo que debe comentarlo con ellos antes de seguir los consejos de esta guía.
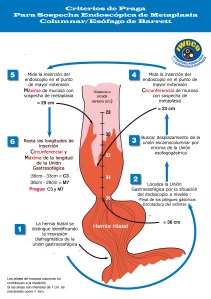
RECOMENDACIONES
Cribado
– No se recomienda el cribado del EB en la población general ni en los pacientes con reflujo gastroesofágico. Se valorará en pacientes con múltiples factores de riesgo para EB sin signos de alarma.
Seguimiento
– Las endoscopias de seguimiento se solicitarán a nuestra Unidad de Endoscopias como “Pruebas especiales” y se realizarán bajo sedación.
– Se practicará una revisión exhaustiva con luz blanca y endoscopio de alta resolución. Además, se intentará hacer siempre cromoendoscopia con ácido acético o índigo carmín y/o NBI.
Periodicidad
o EB sin displasia
– Cada 5 años (valorar reducir a cada 3 años si longitud mayor de 3 cm y/o varios factores de riesgo, como edad, obesidad, etc).
– Biopsiar todas las lesiones visibles y en los 4 cuadrantes cada 2 cm.
o EB con DBG (confirmada por un segundo patólogo).
– Cada 6 meses hasta confirmar ausencia de displasia en 2 ocasiones consecutivas.
– Si sospecha de inflamación repetir endoscopia tras tratamiento intensivo con inhibidores de la bomba de protones durante 8 semanas.
– Biopsiar todas las lesiones visibles y en los 4 cuadrantes cada cm.
o EB con DAG (confirmada endoscópica y patológicamente)
– Resección mucosa endoscópica de las lesiones visibles y ablación por radiofrecuencia de toda la extensión del EB.
– Revisión trimestral si no se puede hacer tratamiento del mismo.
– Biopsiar todas las lesiones visibles y en los 4 cuadrantes cada cm.
– Valorar esofaguectomía en casos específicos.
Tratamiento
– Se recomienda mantener tratamiento con inhibidores de la bomba de protones a dosis estándar o las necesarias para mantener al paciente asintomático.
– La cirugía antirreflujo se indicará en pacientes con mal control de los síntomas o pacientes que lo prefieran al tratamiento a largo plazo con los inhibidores.
– El tratamiento con ácido acetilsalicílico se individualizará en pacientes con factores de riesgo cardiovascular, tras información del riesgo/beneficio.
Guía clínica Esófago de Barrett completa.
